Vaginoplasty pada transgender Pria ke Wanita: pengalaman pusat tunggal dan ulasan naratif
Abstrak
Vaginoplasty pada transgender Pria ke Wanita (M ke F) adalah prosedur yang menantang, sering disertai dengan berbagai komplikasi. Saat ini teknik yang paling umum digunakan melibatkan lipatan penis dan skrotum terbalik. Dalam makalah ini, data dari 47 pasien M sampai F yang telah menjalani operasi afirmasi seks di Departemen Urologi Universitas Trieste, Italia sejak tahun 2014, menggunakan teknik vaginoplasty yang dimodifikasi dengan flap uretra berbentuk “Y”, telah ditinjau secara retrospektif. . Selain itu, tinjauan literatur yang tidak terstruktur berkaitan dengan komplikasi vaginoplasti jangka pendek dan jangka panjang telah disediakan. Semua pasien mengikuti protokol dilatasi neo-vaginal standar. Pada follow up 2 pasien hilang. Pada 12 bulan 88,9% pasien (40/45) mampu mencapai klimaks, 75. 6% (34/45) melakukan hubungan seks neo-vaginal dan median kedalaman neo-vaginal adalah 11 cm (IQR 9-13,25): tidak ada penurunan kedalaman yang signifikan secara statistik ditemukan pada tindak lanjut. Hanya satu pasien yang tidak puas dengan penampilan estetika pada 12 bulan. Teknik kami memberikan hasil kosmetik dan fungsional yang sangat baik tanpa komplikasi parah (Clavien–Dindo 3). Tinjauan literatur telah menyoroti kebutuhan untuk menstandarisasi protokol tindak lanjut pasca operasi dengan memperhatikan rejimen dilatasi pasca operasi. Selanjutnya, uji klinis acak yang lebih besar sedang menunggu untuk menarik kesimpulan yang pasti. Teknik kami memberikan hasil kosmetik dan fungsional yang sangat baik tanpa komplikasi parah (Clavien–Dindo 3). Tinjauan literatur telah menyoroti kebutuhan untuk menstandarisasi protokol tindak lanjut pasca operasi dengan memperhatikan rejimen dilatasi pasca operasi. Selanjutnya, uji klinis acak yang lebih besar sedang menunggu untuk menarik kesimpulan yang pasti. Teknik kami memberikan hasil kosmetik dan fungsional yang sangat baik tanpa komplikasi parah (Clavien–Dindo 3). Tinjauan literatur telah menyoroti kebutuhan untuk menstandarisasi protokol tindak lanjut pasca operasi dengan memperhatikan rejimen dilatasi pasca operasi. Selanjutnya, uji klinis acak yang lebih besar sedang menunggu untuk menarik kesimpulan yang pasti.
pengantar
Pasien yang didiagnosis dengan Male to Female (M to F) Gender Dysphoria (GD) memerlukan manajemen multidisiplin yang kompleks [ 1 ]. Vaginoplasty merupakan landasan operasi afirmasi seks pada pasien M hingga F dan semakin banyak pasien yang memutuskan untuk menjalani prosedur bedah ini selama bertahun-tahun [ 2 ].
Tujuan dari vaginoplasty tidak hanya untuk menciptakan genitalia eksterna yang sangat mirip dengan genetis wanita, tetapi juga untuk menjamin sensasi taktil dan erogen yang diperlukan untuk mencapai klimaks [ 3 , 4 ].
Meskipun tidak ada teknik vaginoplasty yang terbukti menjadi baku emas, teknik yang paling umum digunakan melibatkan pemanfaatan lipatan penis dan skrotum terbalik untuk pembentukan neo-vagina dan neo-vulva [ 5 , 6 ].
Meskipun beberapa tahun terakhir telah ditandai dengan terobosan besar dalam teknik bedah, komplikasi intra dan pasca operasi yang menyebabkan hasil kosmetik dan fungsional yang buruk setelah vaginoplasty tidak jarang terjadi [ 7 ].
Dalam makalah ini, data 47 wanita transgender M hingga F yang telah menjalani operasi afirmasi seks menggunakan teknik vaginoplasty yang dimodifikasi di Departemen Urologi Universitas Trieste, Italia sejak tahun 2014 telah ditinjau secara retrospektif. Selain itu, tinjauan literatur yang tidak terstruktur berkaitan dengan komplikasi vaginoplasti jangka pendek dan jangka panjang telah disediakan.
Materi/Materi dan Metode
Pengaturan studi dan pasien
Penelitian ini dilakukan sesuai dengan deklarasi Helsinki 1964 dan amandemen selanjutnya atau standar etika yang sebanding. Penelitian ini telah disetujui oleh Komite Etik lokal (Comitato Etico Unico Regionale - CEUR - ARCS, nomor IRB: Parere CEUR-2021-Os-153). Informed consent tertulis diperoleh untuk semua pasien yang termasuk dalam seri saat ini. Semua catatan klinis yang berisi informasi sensitif tentang pasien disunting untuk memastikan analisis data anonim saja.
Dari Juni 2014 hingga Juni 2019, 47 pasien M hingga F menjalani vaginoplasty di Departemen Urologi Universitas Trieste. Teknik kami didasarkan pada modifikasi intervensi asli yang dijelaskan oleh Jones [ 8 ] dan melibatkan langkah-langkah berikut:
- 1.
Sayatan skrotum “berbentuk jatuh” terbalik dan orchiectomy bilateral
- 2.
Penektomi subtotal (pelestarian kulit dan lapisan Dartos di bawahnya, bundel neurovaskular dan glans penis, uretra bulbar)
- 3.
Uretrostomi
- 4.
Vaginoplasti
- 5.
Pembuatan labia
- 6.
Pemodelan neo-klitoris
Pemeriksaan pra operasi
Semua pasien menjalani laser epilasi permanen pada area perineum dan genitalia sebelum operasi. Terapi hormonal dihentikan satu bulan sebelum operasi untuk meminimalkan risiko tromboemboli. Untuk mempersingkat waktu operasi, pembedahan biasanya dilakukan oleh 2 tim bedah terpisah sementara pasien ditempatkan dalam posisi litotomi. Sebagai aturan umum, satu tim diposisikan di sisi pasien untuk melakukan degloving dan pembongkaran penis sementara yang lain terletak di antara kaki pasien untuk melakukan langkah-langkah prosedur yang tersisa.
Prosedur operasi
Prosedur pembedahan melibatkan langkah-langkah berikut:
Langkah 1: Insisi skrotum dan orchiectomy bilateral
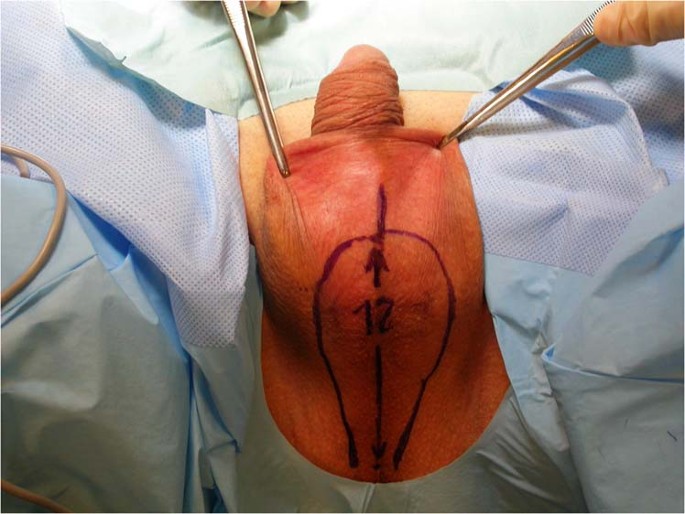
Berdasarkan anatomi pasien, dilakukan insisi berbentuk “inverted drop” sepanjang 12-15 cm pada perineum dan skrotum (Gbr. 1 ). Kedua ujung sayatan diperpanjang ke arah punggung sampai 1 cm dari lubang anus. Secara kranial, puncak sayatan berada di persimpangan peno-skrotum, sehingga memisahkan lipatan skrotum dari lipatan penis yang nantinya akan digunakan untuk membuat dinding neo-vagina anterior.
Flap skrotum akan membentuk dinding posterior neo-vagina dan pada saat yang sama akan memberikan akses langsung ke testis, korda spermatika, dan uretra bulbar. Pada tahap ini dilakukan orchiectomy bilateral; korda spermatika biasanya dibagi dan diikat setinggi cincin inguinalis eksterna, setinggi mungkin.
Langkah 2: Penektomi (pemeliharaan kulit, kelenjar, bundel neurovaskular, uretra)
Setelah orchiectomy bilateral telah selesai, penis dibongkar dalam komponen anatominya. Corpora cavernosa dihapus en-block dengan crura. Kulit penis dan Dartos diawetkan dengan hati-hati untuk mendapatkan vaskularisasi flap yang memadai. Tentu saja, ukuran penis dan status sunat mempengaruhi secara signifikan dimensi flap ini.
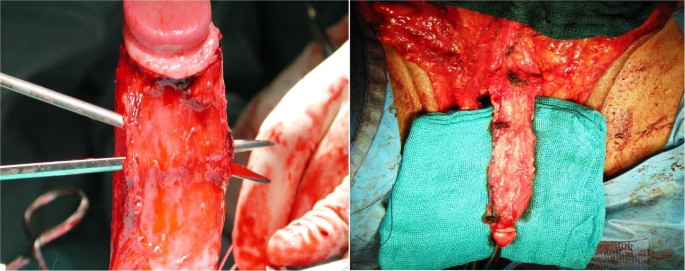
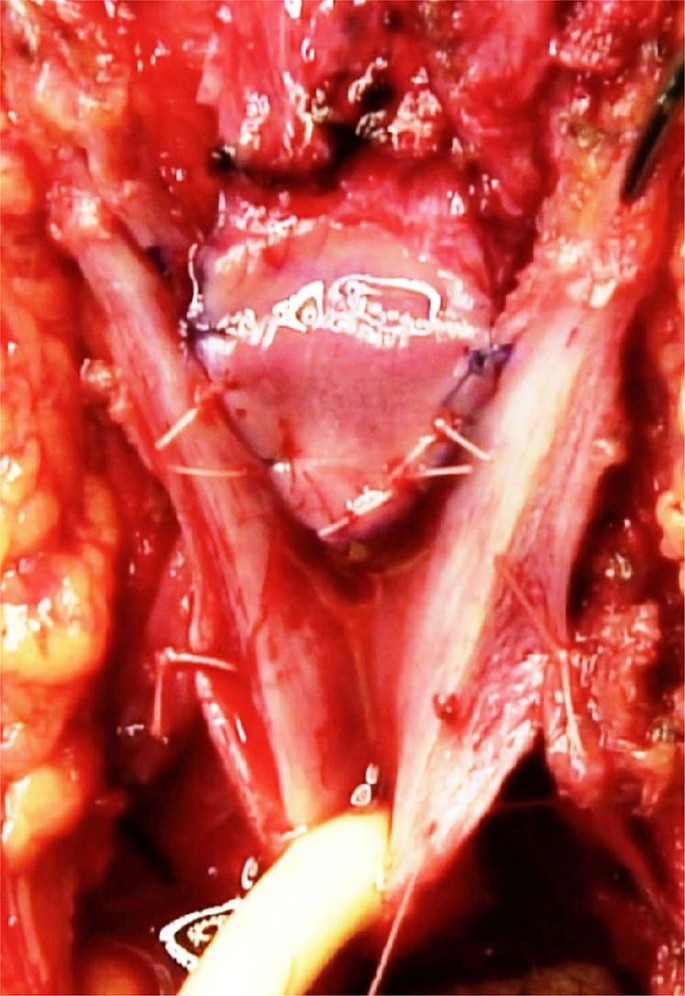
Bundel neurovaskular dan glans penis secara hati-hati dibedah dari tunika albuginea dari corpora cavernosa (Gbr. 2a, b ). Diseksi diperpanjang secara proksimal hingga pubis dan corpora cavernosa dibedah sepenuhnya untuk memungkinkan penektomi subtotal. Uretra bulbar diinsisi secara longitudinal dalam bentuk “Y” (Gbr. 3 ), sehingga diperoleh flap uretra berbentuk “Y” sepanjang ~10 cm [ 9]. Bundel neurovaskular dilipat dengan lembut untuk membantu menciptakan kembali Mons Venus, sehingga meningkatkan hasil estetika. Sangat penting untuk menghindari segala bentuk kinking dari bundel neurovaskular, karena hal ini berpotensi menyebabkan kompresi vena dan arteri dorsal dan menyebabkan iskemia neo-klitoris. Kateter uretra 16 Ch Foley kemudian dimasukkan ke dalam kandung kemih.
Langkah 3: Uretrostomi
Jahitan penahan diposisikan di garis tengah pada posisi jam 6 di lengan bawah flap uretra untuk memastikan bahwa uretrostomi dibuat di sepanjang garis tengah. Jahitan ini juga akan mewakili titik tengara untuk posisi neo-klitoris.
Langkah 4: Vaginoplasti
Perineum anterior diinsisi di garis tengah dan serabut otot bulbokavernosus menyebar mencapai uretra bulbar dan tendon sentral perineum.
Untuk mengekspos diafragma urogenital, fasia Colles dibedah secara lateral dan otot perineum transversal superfisial dan profunda dibentangkan.
Tendon sentral perineum dan struktur musculofascial antara rektum dan uretra dibedah. Diseksi tumpul dilakukan dengan gunting dan jari dan diperpanjang ke kranial sampai ke kantong Douglas.
Diseksi ini menciptakan ruang virtual di fossa ischio-rectal, yang pada akhirnya akan mengakomodasi neo-vagina. Batas dari rongga ini adalah prostat, fasia Denonvilliers dan uretra membranosa di anterior, dan rektum di posterior.
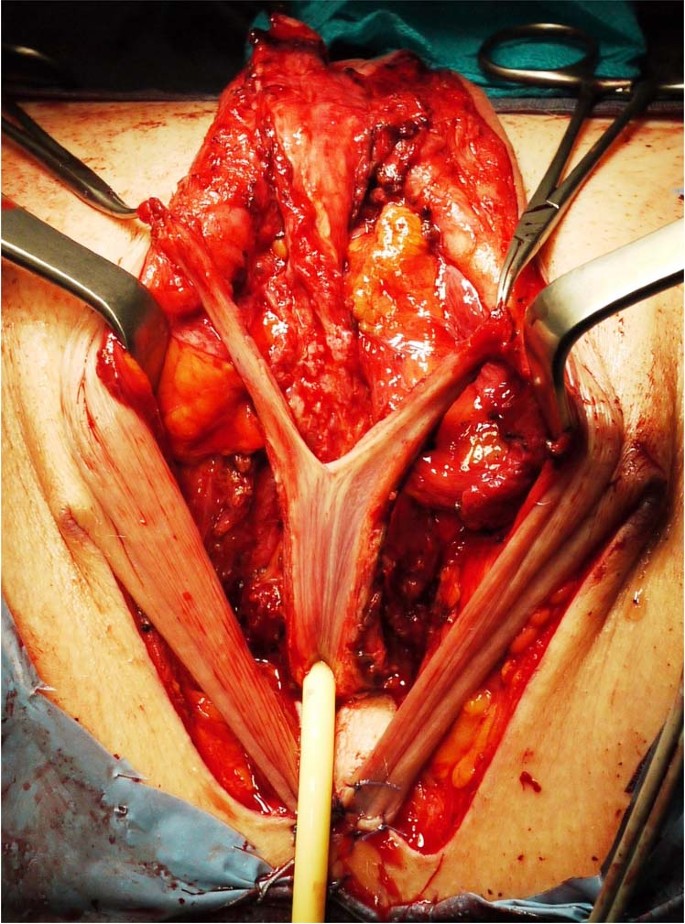
Tepi lipatan skrotum dan penis dijahit bersama menggunakan jahitan absorbable 3 atau 4-0 untuk membentuk kantong silindris (Gbr. 4 ) yang kemudian dibalik dan didorong ke dalam rongga yang baru dibedah.
Kubah kantong melekat pada bagian kranial fasia Denonvilliers dan dinding lateral ke ligamen sakrospinosa. Untuk meminimalkan risiko prolaps neo-vagina itu sendiri, kubah kantong diamankan dengan jahitan ke kubah rongga yang baru dibedah.
Langkah 5: Pembuatan labia
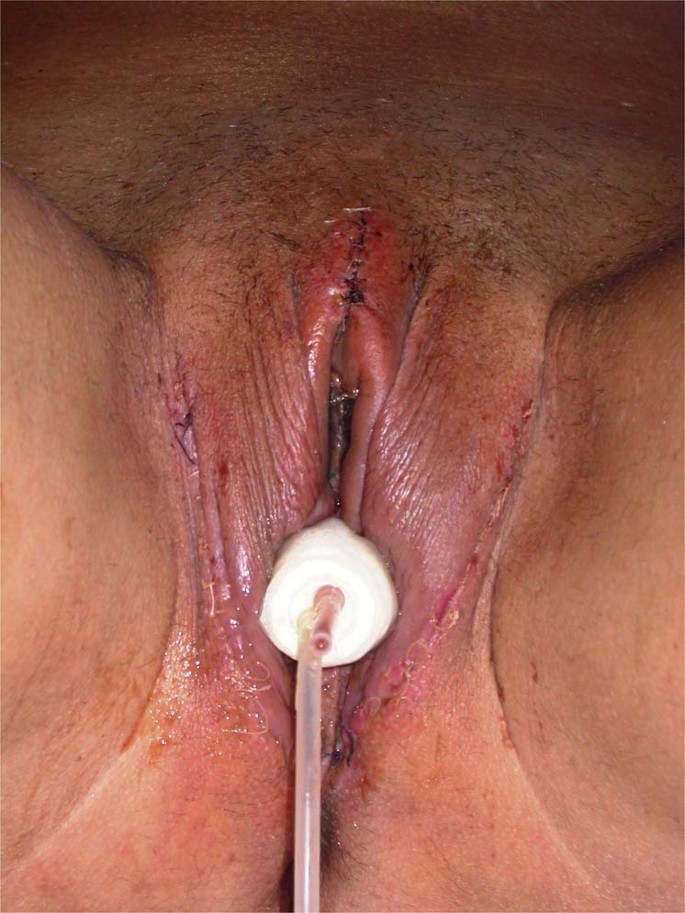
Labia minora diperoleh dengan menjahit tepi lipatan kulit uretra dan penis, sedangkan labia mayor dibuat dengan menjahit tepi lipatan penis dan skrotum. Puncak labia mayora kemudian ditarik dengan beberapa jahitan pada posisi jam 6, memberikan tampilan yang lebih alami. Sayatan bedah berbentuk "jatuh" ditutup dengan jahitan yang berjalan.
Langkah 6: Pemodelan neo-klitoris
Bagian dorsal dari glans penis dipangkas ke bawah menyerupai glans neo-klitoris. Tim kami telah menyempurnakan teknik ini dengan menanamkan neo-klitoris di mukosa uretra dengan menjahitnya dalam lapisan ganda di persimpangan antara dua lengan atas flap uretra berbentuk "Y" (Gbr. 5 ). Tujuan dari modifikasi ini adalah untuk meningkatkan sensitivitas dan trofisme neo-klitoris dengan memasukkannya ke dalam lingkungan mukosa yang lembab. Dua jahitan berlapis memungkinkan untuk membangun dukungan vaskular antara neo-klitoris dan spongiosum uretra sehingga mengurangi risiko iskemia. Untuk mencapai hasil kosmetik yang lebih alami, neo-klitoris ditambatkan ke sisa-sisa ligamen suspensori penis dan dieksternalisasi melalui sayatan garis tengah longitudinal di flap penoskrotal.
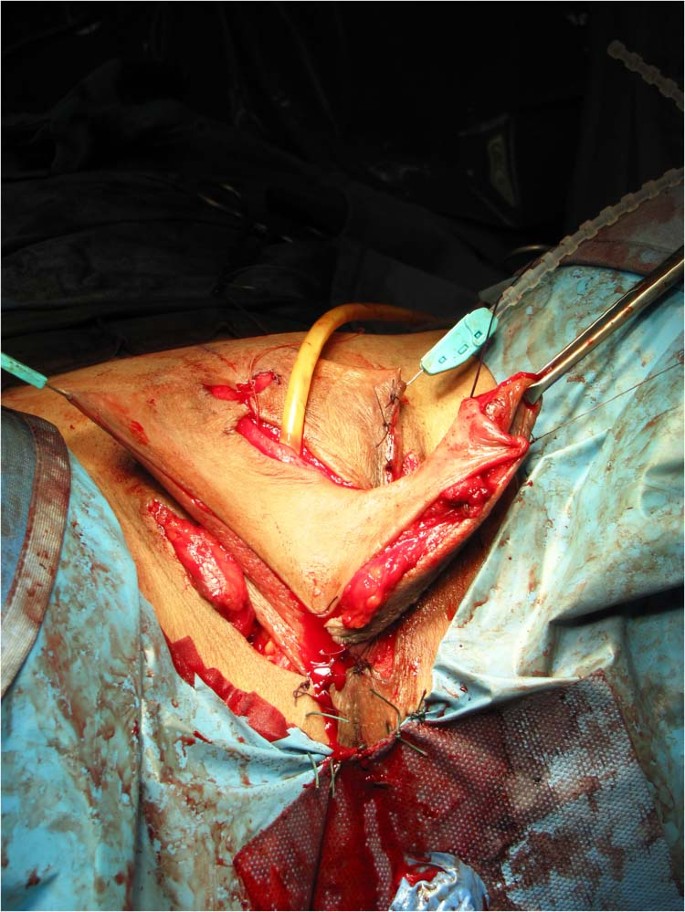
Stent tiup yang dapat disesuaikan (Gbr. 6 ) ditempatkan di rongga neo-vagina untuk mempertahankan patennya.
Terakhir, balutan tekan diterapkan pada genitalia eksterna dan dipertahankan selama 36-48 jam untuk mengurangi risiko pembentukan hematoma dan edema.
Manajemen pasca operasi
Semua pasien diinstruksikan untuk berbaring di tempat tidur dalam posisi terlentang selama 36-48 jam pertama pasca operasi dan diberi resep profilaksis tromboemboli dengan heparin dengan berat molekul rendah. Pembalut tekan dan stent neo-vaginal biasanya dilepas pada hari ke-3 pasca operasi untuk menilai vitalitas lipatan kulit dan integritas uretra dan rektum. Kateter uretra biasanya dilepas sehari setelahnya, dan pasien dilatih oleh ahli bedah dan perawat spesialis tentang cara melakukan pelebaran sendiri rongga neo-vagina. Pasien diinstruksikan untuk melakukan self-dilatasi selama 5-10 menit setidaknya 4-5 kali sehari. Pasien diinstruksikan untuk beralih secara bertahap ke dilator dengan diameter yang meningkat untuk menjamin peregangan neo-vagina yang memadai.
Pasien juga diinstruksikan untuk mempertahankan stent vagina yang dapat disesuaikan saat tidur untuk memastikan pelebaran neo-vagina yang berkelanjutan.
Kami biasanya menggunakan set dilator Amielle Comfort® Owen Mumford Ltd - UK dengan ukuran yang semakin meningkat mulai dari 9 ×2 cm hingga 14 ×3 atau 16 ×3,5 cm. Menurut pengalaman kami, dilatasi neo-vaginal harus dimulai sesegera mungkin untuk meminimalkan risiko kontraktur atau stenosis. Setelah dipulangkan di masyarakat, pasien disarankan untuk melakukan 3-5 dilatasi setiap hari selama 6 bulan pertama, kemudian setidaknya dua dilatasi setiap hari selama sisa hidup mereka bahkan jika mereka melakukan hubungan seksual neo-vaginal secara teratur. Pasien diikuti oleh terapis psikoseksual selama mereka tinggal di rumah sakit. Terapi hormonal disesuaikan oleh ahli endokrin setelah orchiectomy bilateral dan dilanjutkan sepuluh hari setelah operasi, setelah pasien sepenuhnya bergerak, untuk meminimalkan risiko tromboemboli.
Menindaklanjuti
Tindak lanjut dijadwalkan pada 3 dan 12 bulan pasca operasi. Penilaian melibatkan pemeriksaan langsung neo-vaginal dengan spekulum dan pengukuran kedalaman rongga. Pasien ditanyai secara langsung untuk menentukan apakah mereka mampu mencapai orgasme, apakah mereka terlibat dalam aktivitas seksual penetrasi dan apakah mereka pernah mengalami dispareunia. Tingkat kepuasan pasien dalam hal penampilan kosmetik dari genitalia eksterna juga dicatat.
Pengukuran hasil
Rekam medis pasien yang terdaftar ditinjau secara retrospektif dan komplikasi intra dan pasca operasi diidentifikasi dan dikategorikan menurut klasifikasi Clavien-Dindo [ 10 , 11 ].
Pencarian bibliografi menggunakan Medline dan EMBASE untuk publikasi yang relevan menggunakan kata kunci "vaginoplasty", "transgender", "komplikasi", "hasil" dan "manajemen" dilakukan.
Hanya artikel asli yang diterbitkan dalam bahasa Inggris yang disertakan. Publikasi yang sesuai ditinjau oleh semua Penulis untuk memutuskan apakah mereka cocok untuk dimasukkan.
Analisis statistik
Perbedaan kedalaman neo-vaginal pada saat operasi, pada 3 dan 12 bulan dibandingkan dengan menggunakan uji- t (berpasangan, 2-ekor).
Hasil
Antara Juni 2014 dan Juni 2019, 47 pasien M hingga F menjalani vaginoplasty sebagai bagian dari operasi penegasan jenis kelamin.
Usia rata-rata pada saat operasi adalah 35 tahun (IQR 27-46) dan rata-rata rawat inap di rumah sakit adalah 13 hari (IQR 10-14).
Komplikasi intra dan pasca operasi dilaporkan pada Tabel 1 .
Sehubungan dengan komplikasi intraoperatif, cedera rektal ringan terjadi dalam satu kasus dan cedera uretra pada kasus lainnya. Kedua cedera terutama diperbaiki intraoperatif, dan tidak ada intervensi bedah lebih lanjut yang diperlukan.
Secara keseluruhan, komplikasi pasca operasi terjadi pada 19 pasien (40,4%). Komplikasi diklasifikasikan sebagai Clavien-Dindo I pada 7 pasien (36,8%). Secara khusus, 2 pasien gagal dalam percobaan mereka tanpa kateter, 4 mengembangkan hematoma labia mayora dan satu mengalami nekrosis parsial di bagian distal dari flap uretra. 4 pasien yang mengalami hematoma dan satu pasien mengalami nekrosis parsial pada flap uretra ditangani secara konservatif oleh perawat viabilitas jaringan lokal dan tidak memerlukan intervensi bedah lebih lanjut.
Secara keseluruhan, 12 pasien (63,2%) memiliki komplikasi yang diklasifikasikan sebagai Clavien-Dindo II karena mereka mengalami demam dengan penanda inflamasi yang meningkat pada periode pasca operasi, yang secara empiris dikelola dengan antibiotik spektrum luas.
Tidak ada komplikasi yang diklasifikasikan sebagai Clavien-Dindo 3 yang tercatat.
Kedalaman neo-vagina median pada saat pembedahan adalah 11,5 cm (IQR 11–12,5).
Secara keseluruhan, 45 pasien dari 47 pasien yang awalnya terdaftar dalam rangkaian ditindaklanjuti pada 3 dan 12 bulan, karena 2 mangkir.
Median kedalaman neo-vagina yang diukur pada 3 bulan adalah 12 cm (IQR 10.5-12.5); 16 pasien (35,6%) mampu mencapai klimaks dan 11 (24,4%) telah berhasil menyelesaikan hubungan penetrasi neo-vaginal. Satu pasien (2,2%) melaporkan dispareunia.
Dua pasien tidak puas dengan hasil estetika, karena mereka merasa labia mayora lebih besar dari yang diharapkan dan asimetris, tetapi tidak mengeluh tentang kedalaman neo-vaginal (masing-masing 12 dan 11,5 cm) dan sensitivitas erotis.
Pada kunjungan follow up 12 bulan, median kedalaman neo-vaginal adalah 11 cm (IQR 9-13,25) dengan 40 pasien (88,9%) mampu mencapai orgasme dan 34 (75,6%) melakukan hubungan neo-vaginal. Dua (4,4%) pasien mengeluh dispareunia dan satu tetap tidak puas dengan hasil estetik dalam 12 bulan. Dari catatan kedalaman neo-vaginal pasien ini adalah 12 cm pada satu tahun tindak lanjut. Dia telah melakukan hubungan neo-vaginal dan mampu mencapai klimaks tetapi masih merasa bahwa labia mayoranya lebih besar dari yang diharapkan dan asimetris.
Kedalaman neo-vaginal saat operasi dibandingkan dengan kedalaman neo-vaginal pada 3 dan 12 bulan: tidak ada perbedaan yang signifikan secara statistik ditemukan ( p = 0,63 dan 0,25, masing-masing).
Tidak ada perbedaan yang signifikan secara statistik dalam kedalaman antara 3 dan 12 bulan ( p = 0,19) tercatat.
Karena ukuran penis mereka, kedalaman neo-vaginal yang lebih pendek dicapai pada saat operasi pada 2 pasien (masing-masing 8 dan 7,5 cm). Karena kedua pasien menolak untuk mengikuti protokol dilatasi setelah operasi, kedalaman neovaginal adalah 3 dan 4,5 cm pada 3 bulan dan 3 cm untuk kedua pasien pada 12 bulan.
Tidak ada pasien yang menyesali keputusannya untuk menjalani vaginoplasty.
Diskusi
Vaginoplasti untuk pasien transgender M sampai F adalah prosedur yang kompleks. Komplikasi telah dijelaskan sebelumnya [ 12 , 13 ] dan dapat dibedakan dalam intra dan pasca operasi. Yang terakhir ini dapat dibagi lagi dalam jangka pendek dan jangka panjang.
Komplikasi intraoperatif
Cedera rektal yang terjadi selama pembuatan rongga neo-vagina
Studi sebelumnya menunjukkan bahwa insiden cedera rektum berkisar antara 2 dan 4,2% [ 14 , 15 , 16 ] dan komplikasi ini dapat menyebabkan pembentukan fistula rekto neo-vaginal pasca operasi.
Diseksi ruang neo-vaginal mungkin merupakan langkah paling menantang dari vaginoplasti, karena terdiri dari manuver buta dan melibatkan pembentukan rongga hanya beberapa milimeter dari dinding rektum. Oleh karena itu, tidak mengherankan jika cedera dubur tidak jarang terjadi.
Untuk meminimalkan risiko cedera rektum yang tidak disengaja, pembedahan perlu dilakukan dengan memperhatikan bidang anatomis dan ahli bedah perlu mengandalkan pemeriksaan bimanual dengan menempatkan jari tangan yang tidak dominan di dalam rektum saat dia melakukan pembedahan tumpul. dengan tangan dominannya [ 17 ].
Menurut seri sebelumnya, sebagian besar robekan rektum, jika segera diidentifikasi, dapat diperbaiki secara intraoperatif tanpa kebocoran berikutnya [ 18 ].
Hal ini sejalan dengan pengalaman kami, di mana cedera rektum minor segera dikenali dan diperbaiki secara memadai secara intraoperatif tanpa gejala sisa pascaoperasi.
Cedera bundel neurovaskular
Cedera pada berkas neurovaskular neo-klitoris juga telah dijelaskan dalam literatur; komplikasi ini diamati pada 1-3% kasus [ 19 , 20 ].
Ini dapat mempengaruhi struktur saraf, mengakibatkan penurunan sensitivitas, atau arteri atau vena dorsal dalam, mengakibatkan nekrosis neo-klitoris. Risiko kerusakan pada bundel neurovaskular dapat diminimalkan dengan penggunaan loop pembesar dan dengan melakukan prosedur menggunakan diseksi tumpul dan saat ereksi buatan diinduksi.
Komplikasi pasca operasi jangka pendek
Pendarahan dari tepi uretra
Sumber utama perdarahan pasca operasi adalah dari jaringan spons uretra. Komplikasi ini dapat terjadi kira-kira pada 4,5% kasus [ 21 ]. Berdasarkan pengalaman kami, penempatan jahitan spongiosal berjalan dengan ketebalan penuh di sepanjang tepi uretra, eversi mukosa dan kompresi yang memadai dapat mengurangi perdarahan pasca operasi dari jaringan spons yang dibedah.
Hematoma dan flaps nekrosis
Banyak seri melaporkan gangguan penyembuhan luka sebagai komplikasi yang paling umum, meskipun dalam sebagian besar kasus penyembuhan akhirnya terjadi dengan niat kedua tanpa perlu intervensi bedah [ 22 ]. Dalam seri saat ini, 5 pasien melaporkan komplikasi vaskular minor (empat kasus hematoma labia majora dan satu nekrosis parsial dari flap uretra) dan berhasil dikelola secara konservatif oleh perawat viabilitas jaringan.
Komplikasi pasca operasi jangka panjang
Stenosis neo-vagina
Penulis sebelumnya melaporkan striktur introitus neo-vaginal mulai dari 4,2 hingga 15% [ 15,23 ] , dengan hingga 10% pasien melaporkan penyusutan neo-vaginal [ 6 ]. Secara keseluruhan, striktur dapat terjadi pada 7% kasus (1-12%) [ 16 ].
Striktur dan penyusutan adalah komplikasi serius dan koreksi bedah diperlukan hingga 41% kasus [ 24 ].
Meskipun pedoman yang tersedia menyoroti pentingnya konseling pasien mengenai kebutuhan dilatasi teratur atau hubungan penetrasi untuk mempertahankan kedalaman dan lebar neo-vagina [ 1 ], tidak ada indikasi yang jelas tentang rejimen pelebaran dan protokol tindak lanjut yang diberikan.
Selain itu, dalam literatur yang diterbitkan tidak ada konsensus mengenai frekuensi dan durasi yang tepat dari dilatasi neo-vaginal dan tidak ada indikasi yang jelas apakah pelebaran perlu dilanjutkan seumur hidup atau tidak.
Dalam seri yang diterbitkan pada tahun 2015, Raigosa menginstruksikan pasien untuk melakukan self-dilatasi 3 kali per hari di bulan pertama dan 2 kali per hari di bulan kedua. Frekuensi yang direkomendasikan setelah 1 tahun adalah 2 kali per minggu. Dalam seri itu kedalaman vagina yang dapat diterima dan sensitivitas erotis dicapai pada semua pasien dan 86% dari mereka melakukan hubungan seksual secara teratur [ 25 ].
Dalam serangkaian 24 pasien, Amend et al. merekomendasikan penggunaan dilator berisi udara yang terus disimpan di neo-vagina dan dilepas dua kali sehari selama 2 bulan pertama pascaoperasi. Enam sampai 8 minggu setelah operasi, pasien diizinkan untuk melakukan hubungan seksual neo-vaginal dan menggunakan phantom padat alih-alih dilator berisi udara. Tidak ada indikasi lebih rinci tentang frekuensi dilatasi yang diberikan oleh Penulis. Menurut Penulis, semua 24 pasien dari seri mereka puas dengan kedalaman neo-vaginal rata-rata 11 cm (kisaran 10-14) [ 15 ].
Di sisi lain, Cristofari et al. tidak meresepkan protokol pelebaran rutin pada pasien yang aktif secara seksual tanpa menemukan peningkatan signifikan pada stenosis dan tingkat revisi sekunder. Dalam seri Cristofari, pasien diinstruksikan untuk melakukan pelebaran dengan stent lunak buatan sendiri sampai penyembuhan neo-vaginal lengkap telah terjadi. Sebuah protokol dilatasi dengan dilator keras diresepkan hanya dalam kasus stenosis atau neo-vagina menengah-pendek dengan kedalaman antara 8 dan 12 cm [ 26 ].
Dalam penelitian ini, pasien diinstruksikan untuk melakukan 3-5 dilatasi diri setiap hari dalam 6 bulan pertama setelah operasi dan setidaknya 2 kali sehari setelahnya.
Berdasarkan pengalaman kami, kami percaya bahwa pelebaran neo-vaginal secara teratur harus direkomendasikan untuk semua pasien, bahkan jika mereka aktif secara seksual. Konseling yang akurat harus dilakukan karena penghentian atau ketidakpatuhan terhadap dilatasi pasca operasi diketahui sebagai faktor risiko stenosis dan hilangnya kedalaman [ 23 , 27 ].
Meskipun kami tidak menemukan perbedaan yang signifikan secara statistik dalam median kedalaman neo-vagina pada 3 dan 12 bulan, kami melihat tren penurunan minimal dan cukup dapat diprediksi selama berbulan-bulan meskipun pelebaran reguler dengan pemendekan yang signifikan hanya terjadi pada pasien yang menolak untuk mematuhi self- rejimen dilatasi.
Tidak diragukan lagi, hasil kami menunjukkan bahwa melakukan pelebaran diri secara teratur dapat bermanfaat dalam meningkatkan hasil jangka panjang dan dapat mengurangi kebutuhan operasi revisi.
Selain itu, literatur yang diterbitkan tidak melaporkan data tentang masalah medis-hukum mengenai litigasi setelah operasi. Mempertimbangkan bahwa litigasi sedang meningkat, merekomendasikan rejimen pelebaran standar dapat membantu mengurangi klaim hukum medis.
Penatalaksanaan stenosis neo-vaginal bisa sangat kompleks dan revisi bedah dapat menjadi tantangan bahkan di tangan ahli bedah yang paling berpengalaman.
Perawatan konservatif yang utama adalah penggunaan dilator kaku untuk meregangkan dan memperluas neo-vagina yang menyempit [ 26 , 28 ]. Ketika pengobatan konservatif memberikan hasil yang tidak memadai, vaginoplasti augmentasi menggunakan segmen usus merupakan pengobatan pilihan pertama untuk rekonstruksi neo-vagina. Dalam kasus ini, segmen pedikel dari kolon sigmoid atau ileum digunakan untuk merekonstruksi neo-vagina dengan kedalaman dan ketebalan yang dapat diterima. Baik vaginoplasti sigmoid dan ileum dapat memberikan hasil yang baik dalam hal kualitas hidup seksual tanpa memaparkan pasien pada morbiditas yang parah [ 29 ]. Teknik laparoskopi total atau kombinasi dapat digunakan untuk meminimalkan invasif saat melakukan vaginoplasti augmentasi [ 30 ].
Fistula rekto-neovaginal
Dengan insiden berkisar antara 1 dan 4,2% [ 15 , 31 ], fistula rekto-neovaginal dapat terjadi sebagai akibat dari cedera rektum intraoperatif atau sekunder untuk iskemia seperti, selama pembentukan rongga neo-vagina, jaringan ikat yang mengandung suplai vaskular. sambungan antara pembuluh darah mesenterika inferior dan hemoroid terlepas dari dinding rektum anterior. Iskemia atau cedera yang lebih tidak mungkin dapat disebabkan oleh penyalahgunaan dilator. Kolostomi sementara diperlukan ketika fistula terjadi: pada 50% kasus, kolostomi sementara bersifat penyelesaian dan tidak diperlukan intervensi bedah lebih lanjut [ 18]. Identifikasi dini fistula adalah wajib dan Magnetic Resonance Imaging (MRI) dapat sangat berguna dalam diagnosis dini komplikasi ini, ketika gambaran klinis tidak meyakinkan [ 32 ].
Prolaps neo-vagina
Secara keseluruhan, prevalensi prolaps neo-vagina yang dilaporkan dalam literatur berkisar antara 1 dan 2% [ 3 , 20 ]. Seperti yang dilaporkan oleh Bucci et al. pada tahun 2014, prolaps, baik sebagian atau total, biasanya terjadi dalam waktu 6 bulan setelah operasi. Risiko prolaps dapat diminimalkan dengan fiksasi yang memadai dengan jahitan kubah neo-vaginal ke fasia Denonvilliers dan fasia prerektal [ 33]. Dalam seri ini, di mana semua kubah neo-vaginal telah dijahit ke fasia Denonvillers pada semua pasien, tidak ada kasus prolaps yang dilaporkan. Tidak semua Penulis setuju bahwa fiksasi yang memadai dari kubah neo-vagina diperlukan untuk menghindari prolaps. Secara khusus, dalam serangkaian 40 pasien, Papadopulos et al. tidak melaporkan kasus prolaps meskipun tidak mengamankan kubah neo-vaginal ke fasia Denonvilliers [ 34 ]. Hasil serupa dilaporkan oleh Cocci et al. dalam seri 94 pasiennya [ 35 ]. Penulis yang tidak secara rutin mengamankan kubah neo-vagina ke fasia Denonvilliers, mengklaim bahwa rejimen dilatasi neo-vaginal yang tepat memungkinkan fiksasi yang memadai dari lipatan terbalik ke fundus neo-vagina berkat adhesi yang terbentuk selama proses penyembuhan.
Stenosis neo-meatus uretra dan gangguan saluran kemih
Stenosis meatus uretra dapat terjadi hingga 5% pasien [ 14 ]. Komplikasi ini dapat dihindari dengan spatulasi uretra yang memadai dan eversi mukosa. Komplikasi ini juga dapat bersifat iskemik dan oleh karena itu diseksi yang memadai di sepanjang bidang bedah akan membantu mempertahankan suplai darah yang memadai sehingga meminimalkan risiko stenosis.
Keluhan kencing tidak jarang terjadi setelah vaginoplasty. Dalam seri yang diterbitkan oleh Hoebeke, 19% pasien menderita inkontinensia (stres, desakan atau campuran) dan dribbling urin [ 36 ]. Terapi fisik dasar panggul mungkin berguna untuk pasien dengan gejala kencing yang mengganggu dan stres inkontinensia urin dapat dikelola dengan injeksi transurethral dari bulking agent di leher kandung kemih [ 12 ]. Dalam seri saat ini, meskipun 2 pasien mengalami retensi urin setelah pelepasan kateter, tidak ada komplikasi urin jangka panjang yang dilaporkan pada tindak lanjut pasca operasi.
Dispareunia dan hasil seksual
Harapan pasien mengenai hasil fungsional operasi sering memiliki pengaruh besar pada kepuasan pasca operasi mereka secara keseluruhan.
Nyeri selama hubungan penetrasi telah dijelaskan oleh 2-6% pasien [ 14 , 26 ]. Seperti yang ditegaskan oleh Eldh et al., retensi jaringan spons dan pembengkakannya selama aktivitas seksual dapat menyebabkan penetrasi yang sulit, dispareunia dan ketidaknyamanan pasangan saat berhubungan. Berdasarkan temuan ini Penulis menyarankan bahwa spongiosum harus dihilangkan seluruhnya [ 4 ]. MRI dapat mewakili alat diagnostik yang luar biasa dalam evaluasi pasien dengan dispareunia, karena dapat dengan mudah mengidentifikasi keberadaan sisa-sisa corpus spongiosum [ 37 , 38 ].
Hasil seri saat ini sejalan dengan prevalensi dispareunia yang dilaporkan dalam literatur, karena dua (4,4%) pasien mengeluhkan hubungan seksual yang menyakitkan 12 bulan setelah operasi; dalam kedua kasus tidak ada sisa-sisa corpus spongiosum yang ditunjukkan pada MRI.
Berkenaan dengan kepuasan seksual, hasil yang dilaporkan dalam literatur adalah heterogen [ 39 ]. Secara khusus, dalam serangkaian 232 pasien, Lawrence et al. melaporkan bahwa hanya 15% dari mereka yang bisa mencapai orgasme selama masturbasi [ 19 ].
Dalam rangkaian 50 pasiennya, Wagner melaporkan bahwa 30% pasien tidak dapat mencapai orgasme setelah operasi [ 6 ].
Baru-baru ini Cocci et al. mempublikasikan pengalaman mereka dengan neo-clitorolabioplasty bentuk M pada 94 pasien. Dalam seri ini, 82,9% pasien melaporkan sensasi erotis selama dilatasi, hubungan penetrasi atau masturbasi [ 35 ].
Dalam seri saat ini, 40 pasien (88,9%) mampu mencapai klimaks 12 bulan pasca operasi dan kami percaya bahwa menanamkan neo-klitoris di lingkungan mukosa uretra yang lembab berkontribusi dalam menjaganya tetap lembab dan sensitif, memaksimalkan kemungkinan mencapai orgasme. Selain itu, teknik ini menjamin penampilan estetika yang menyenangkan, sangat mirip dengan klitoris wanita genetik.
Seri kami menunjukkan bahwa dari populasi penelitian melakukan hubungan neo-vaginal satu tahun setelah operasi. Peningkatan hasil fungsional dalam waktu yang cukup singkat antara 3 dan 12 bulan sangat mengesankan dan sejalan dengan seri sebelumnya menunjukkan peningkatan yang signifikan dalam kepuasan pasien pada satu tahun tindak lanjut [ 13 ].
Komplikasi estetika
Hasil estetika yang tidak memuaskan adalah alasan paling umum untuk intervensi ulang pada wanita transgender. Raigosa dkk. menemukan bahwa hampir 1 dari 4 pasien meminta operasi revisi seperti lipofilling, revisi bekas luka dan/atau pengangkatan kulit berlebih [ 25 ].
Ketidaksempurnaan yang sering ditemui adalah penampilan labia mayora seperti skrotum dan penutupan komisura labial atas yang tidak memadai: dalam kedua kasus revisi sekunder dapat memberikan hasil yang baik.
Pengelasan yang berlebihan pada komisura labial bawah dapat dengan mudah dikoreksi dengan anestesi lokal untuk menghindari kesulitan selama hubungan seksual dan dilatasi diri.
Hipertrofi neo-klitoris yang dirasakan oleh pasien sebagai lebih besar dari yang diharapkan merupakan alasan lain untuk intervensi ulang; pasien perlu diperingatkan bahwa remodeling dapat dilakukan tetapi dengan mengorbankan sensitivitas erotis.
Sisa-sisa krura corpora cavernosa yang masih bertahan dapat menciptakan asimetri terutama jika mereka membesar selama gairah dan hubungan seksual. Oleh karena itu, sangat penting untuk menghilangkan krura sebanyak mungkin. Sklerotisasi jaringan kavernosal residual juga dapat menjadi pilihan yang berharga dalam pengalaman kami.
Meskipun semua pasien sekarang menjalani laser pencukuran bulu permanen di daerah perineum dan genitalia untuk menghindari pertumbuhan rambut di masa depan di dalam neo-vagina, ~29% pasien khawatir tentang pertumbuhan rambut neo-vagina [ 3 ]: ketidaknyamanan ini dapat dikelola dengan diatermokoagulasi , penghilangan mekanis atau krim penghilang bulu.
Dalam seri ini hanya satu pasien yang dilaporkan tidak puas dengan penampilan estetika 12 bulan pasca operasi: menurut temuan kami, masuk akal untuk menunggu sampai tahun pertama setelah operasi sebelum mengusulkan koreksi bedah.
Keterbatasan
Keterbatasan utama dari seri ini adalah jumlah kecil pasien yang terdaftar, sifat retrospektif dan tindak lanjut yang relatif singkat. Kelemahan ini dapat membatasi nilai temuan kami.
Kesimpulan
Komplikasi jangka pendek dan jangka panjang tidak jarang terjadi setelah vaginoplasty, bahkan ketika operasi dilakukan di pusat khusus oleh ahli bedah terampil volume tinggi. Teknik vaginoplasty kami yang dimodifikasi dengan flap uretra yang dispatula dengan gaya "Y" adalah pilihan yang berharga pada wanita transgender karena dikaitkan dengan hasil kosmetik dan fungsional yang sangat baik. Tinjauan literatur telah menyoroti kebutuhan untuk menstandarisasi protokol tindak lanjut pasca operasi dengan memperhatikan rejimen dilatasi pasca operasi. Uji klinis acak lebih lanjut dan lebih besar akan diperlukan untuk menarik kesimpulan yang pasti.
Referensi
Hembree WC, Cohen-Kettenis PT, Gooren L, Hannema SE, Meyer WJ, Murad MH, dkk. Pengobatan endokrin orang-orang disforik gender/ketidaksesuaian gender: pedoman praktik klinis masyarakat endokrin. J Clin Endokrinol Metab. 2017;102:3869–903.
Sutcliffe PA, Dixon S, Akehurst RL, Wilkinson A, Shippam A, White S, dkk. Evaluasi prosedur bedah untuk pergantian kelamin: tinjauan sistematis. J Plast Reconstr Aesthet Surg. 2009;62:294–306.
Goddard JC, Vickery RM, Terry TR. Pengembangan genitoplasti feminisasi untuk disforia gender. J Sex Med. 2007;4:981–9.
Eldh J. Konstruksi neovagina dengan pelestarian glans penis sebagai klitoris pada waria laki-laki. Plast Reconstr Surg. 1993;91:895–900.
Giraldo F, Esteva I, Bergero T, Cano G, González C, Salinas P, dkk. Corona glans clitoroplasty dan urethropreputial vestibuloplasty pada transeksual pria-wanita: penyempurnaan estetika vulva oleh tim gender andalusia. Plast Reconstr Surg. 2004;114:1543–50.
Wagner S, Greco F, Hoda MR, Inferrera A, Lupo A, Hamza A, dkk. Transeksualisme pria-ke-wanita: teknik, hasil, dan tindak lanjut 3 tahun pada 50 pasien. Urol Int. 2010;84:330–3.
Buncamper ME, van der Sluis WB, van der Pas RSD, zer M, Smit JM, Witte BI, dkk. Hasil bedah setelah vaginoplasti inversi penis: studi retrospektif dari 475 wanita transgender. Plast Reconstr Surg. 2016;138:999–1007.
Jones HW Jr, Schirmer HK, Hoopes JE. Sebuah operasi konversi jenis kelamin untuk laki-laki dengan transeksualisme. Am J Obstet Ginekol. 1968;100:101–9.
Trombetta C, Liguori G, Benvenuto S, Petrovic M, Napoli R, Umari P, dkk. La neouretroclitoridoplastica secondo Petrovic [Neo-urethroclitoroplasty menurut Petrovic]. Urologi. 2011;78:267–73.
Clavien PA, Sanabria JR, Strasberg SM. Usulan klasifikasi komplikasi operasi dengan contoh kegunaan dalam kolesistektomi. Pembedahan. 1992;111:518–26.
Dindo D, Demartines N, Clavien PA. Klasifikasi komplikasi bedah: proposal baru dengan evaluasi dalam kohort 6336 pasien dan hasil survei. Ann Sur. 2004;240:205–13.
Ferrando CA. Komplikasi Vaginoplasti. Operasi Clin Plast. 2018;45:361–8.
Zavlin D, Schaff J, Lellé JD, Jubbal KT, Herschbach P, Henrich G, dkk. Operasi penggantian kelamin pria-ke-wanita menggunakan teknik vaginoplasty gabungan: kepuasan pasien transgender dengan hasil estetika, fungsional, dan seksual. Bedah Plast Estetika. 2018;42:178–87.
Krege S, Bex A, Lümmen G, Rübben H. Transseksualisme pria-ke-wanita: teknik, hasil, dan tindak lanjut jangka panjang pada 66 pasien. BJU Int. 2001;88:396–402.
Amandemen B, Seibold J, Toomey P, Stenzl A, Sievert KD. Rekonstruksi bedah untuk pergantian kelamin pria-ke-wanita. Url. 2013;64:141–9.
Horbach SE, Bouman MB, Smit JM, zer M, Buncamper ME, Mullender MG. Hasil vaginoplasti pada transgender pria-ke-wanita: tinjauan sistematis teknik bedah. J Sex Med. 2015;12:1499–512.
Shoureshi P, Dy GW, Dugi D 3rd. Diseksi kanal neovaginal dalam vaginoplasti yang menegaskan gender. J Url. 2021;205:1110–8.
Selvaggi G, Bellringer J. Operasi penggantian kelamin: gambaran umum. Nat Rev Urol. 2011;8:274–82.
Lawrence AA. Komplikasi yang dilaporkan pasien dan hasil fungsional dari operasi penggantian kelamin pria-ke-wanita. Perilaku Seks Lengkung. 2006;35:717–27.
Buluh HM. Pembedahan estetis dan fungsional dari alat kelamin dan perineum pria ke wanita: feminisasi vaginoplasty. Semin Plast Surg. 2011;25:163–74.
Jarolím L, edý J, Schmidt M, Naňka O, Foltán R, Kawaciuk I. Operasi penggantian kelamin pada transeksualisme pria-ke-wanita: studi follow-up 3 bulan retrospektif dengan komentar anatomi. J Sex Med. 2009;6:1635–44.
Dreher PC, Edwards D, Hager S, Dennis M, Belkoff A, Mora J, dkk. Komplikasi neovagina dalam operasi transgender pria-ke-wanita: tinjauan sistematis dan meta-analisis dengan diskusi tentang manajemen. Klinik Anat. 2018;31:191–9.
Rossi Neto R, Hintz F, Krege S, Rubben H, Vom, Dorp F. Operasi penggantian kelamin-peninjauan 13 tahun hasil bedah. Int Braz J Urol. 2012;38:97–107.
Jarolím L. Bedah konversi alat kelamin pada pasien transeksual. BJU Int. 2000;85:851–6.
Raigosa M, Avvedimento S, Yoon TS, Cruz-Gimeno J, Rodriguez G, Fontdevila J. Operasi penggantian kelamin pria-ke-wanita: tinjauan retrospektif teknik bedah dan komplikasi pada 60 pasien. J Sex Med. 2015;12:1837–45.
Cristofari S, Bertrand B, Leuzzi S, Rem K, Rausky J, Revol M, dkk. Komplikasi pasca operasi dari operasi penggantian kelamin pria ke wanita: studi retrospektif Prancis 10 tahun. Ann Chir Plast Esthet. 2019;64:24–32.
Schardein JN, Zhao LC, Nikolavsky D. Manajemen komplikasi vaginoplasty dan phalloplasty. Urol Clin North Am. 2019;46:605–18.
Li JS, Crane CN, Santucci RA. Tips dan trik Vaginoplasti. Int Braz J Urol. 2021;47:263–73.
van der Sluis WB, Pavan N, Liguori G, Bucci S, Bizic MR, Kojovic V, dkk. Vaginoplasti ileum sebagai rekonstruksi vagina pada wanita transgender dan pasien dengan gangguan perkembangan seks: studi retrospektif internasional, multisenter, tentang karakteristik dan hasil bedah. BJU Int. 2018;121:952–8.
Liguori G, Trombetta C, Bucci S, Salamè L, Bortul M, Siracusano S, dkk. Mobilisasi laparoskopi neovagina untuk membantu vaginoplasti ileum sekunder pada transeksual pria-wanita. Urologi. 2005;66:293–8.
Perovic SV, Stanojevic DS, Djordjevic ML. Vaginoplasty pada waria pria menggunakan kulit penis dan penutup uretra. BJU Int. 2000;86:843–50.
Bertolotto M, Liguori G, Bucci S, Iannelli M, Vedovo F, Pavan N, dkk. Pencitraan MR pada pasien dengan operasi penggantian kelamin pria-ke-wanita: anatomi dan komplikasi pasca operasi. Br J Radiol. 2017;90:20170062.
Bucci S, Mazzon G, Liguori G, Napoli R, Pavan N, Bormioli S, dkk. Prolaps neovaginal pada transeksual pria ke wanita: pengalaman selama 18 tahun. Biomed Res Int. 2014;2014:240761.
Papadopulos NA, Zavlin D, Lellé JD, Herschbach P, Henrich G, Kovacs L, dkk. Teknik vaginoplasti gabungan untuk operasi penggantian kelamin pria-ke-wanita: pendekatan operasi dan hasil. J Plast Reconstr Aesthet Surg. 2017;70:1483–92.
Cocci A, Rosi F, Frediani D, Rizzo M, Cito G, Trombetta C, dkk. Operasi penegasan gender Male-to-Female (MtoF): pendekatan bedah yang dimodifikasi untuk konfigurasi ulang kelenjar di neoklitoris (neoclitorolabioplasty bentuk-M). Arch Ital Urol Androl. 2019;91:119–24.
Hoebeke P, Selvaggi G, Ceulemans P, De Cuypere G, T'Sjoen G, Weyers S, dkk. Dampak operasi pergantian kelamin pada fungsi saluran kemih bagian bawah. Url. 2005;47:398–402.
Trombetta C, Liguori G, Bucci S, Salamè L, Garaffa G, Cova M, dkk. Evaluasi radiologi lebar dan kedalaman vagina pada transeksual pria-wanita dengan menggunakan pencitraan resonansi magnetik. Dunia J Urol. 2004;22:405–8.
Brunocilla E, Soli M, Franceschelli A, Schiavina R, Borghesi M, Gentile G, dkk. Evaluasi radiologi dengan resonansi magnetik dari 'anatomi baru' pasien transeksual yang menjalani operasi penggantian kelamin pria menjadi wanita. Int J Impot Res. 2012;2:206–9.
Dunford C, Bell K, Rashid T. Bedah rekonstruktif genital pada pasien transgender pria ke wanita: tinjauan sistematis teknik bedah primer, profil komplikasi, dan hasil fungsional dari tahun 1950 hingga hari ini. Fokus Urol Eur. 2021; 7:464–71.